Hepatitis C | una infección que afecta principalmente al hígado
La hepatitis C es una infección que afecta principalmente al hígado. El virus de la hepatitis C (VHC) es el causante de esta enfermedad. A menudo, una persona con hepatitis C no presenta ningún síntoma (problemas de salud o signos de que tiene la enfermedad). Sin embargo, la infección crónica puede dejar cicatrices en el hígado. Muchos años de infección pueden causar cirrosis. A veces, las personas con cirrosis también tienen insuficiencia hepática o cáncer de hígado. También pueden tener las venas del esófago y del estómago muy hinchadas. La pérdida de sangre por este problema puede ser mortal.
La hepatitis C suele contagiarse por contacto de sangre a sangre (cuando la sangre de una persona con hepatitis C entra en contacto (toca o entra en) el torrente sanguíneo de otra persona). Las formas más comunes en que esto ocurre son el uso de drogas intravenosas (cuando una persona se inyecta drogas en una de sus venas, con una aguja que ya fue utilizada por una persona infectada con Hepatitis C); el equipo médico no estéril (herramientas médicas que no se limpiaron lo suficientemente bien después de ser utilizadas en una persona infectada); y las transfusiones de sangre (cuando una persona recibe sangre que proviene de una persona infectada).
En todo el mundo, entre 130 y 170 millones de personas tienen hepatitis C. Los científicos empezaron a estudiar el virus de la hepatitis C en los años 70 y en 1989 demostraron que el virus existe. Por lo que los científicos saben, este virus no causa la enfermedad en ningún otro animal que no sea el ser humano.
Los medicamentos que se utilizan normalmente para tratar la hepatitis C se llaman peginterferón y ribavirina. Entre el 50 y el 80% de las personas que reciben tratamiento (o entre 5 y 8 de cada 10) se curan. Sin embargo, si la hepatitis C de una persona ha progresado (o ha empeorado) tanto que la persona tiene cirrosis o cáncer de hígado, la persona podría necesitar un trasplante de hígado (podría tener que someterse a una cirugía en la que se le da el hígado de otra persona, o parte del hígado de otra persona). Esto hace posible que la persona sobreviva, pero el virus de la hepatitis C suele reaparecer después del trasplante. No existe ninguna vacuna que sirva para evitar que las personas contraigan la hepatitis C.
Signos y síntomas
La hepatitis C provoca síntomas agudos (síntomas que comienzan rápidamente o duran poco tiempo) en sólo el 15% de las personas que padecen la enfermedad. Lo más frecuente es que las personas infectadas presenten síntomas leves (no graves) y vagos (poco específicos), como una disminución del apetito (no tener ganas de comer), fatiga (sensación de cansancio), náuseas (ganas de vomitar), dolor en los músculos o las articulaciones y pérdida de peso. De vez en cuando, una persona infectada puede tener ictericia (cuando la piel de la persona se vuelve amarilla, señal de que su hígado no funciona del todo bien). Si no se trata, la hepatitis C desaparece por sí sola en el 10-50% de las personas infectadas (de 1 a 5 de cada 10). Esto ocurre con más frecuencia en mujeres jóvenes que en otras personas infectadas.
Infección crónica
El 80% (u 8 de cada 10) de las personas expuestas al virus de la hepatitis C contraen una infección crónica (que no mejora y dura mucho tiempo). La mayoría experimenta muy pocos o ningún síntoma durante las primeras décadas de la infección, aunque la hepatitis C crónica puede causar fatiga (sensación de cansancio). Pero en las personas que llevan muchos años infectadas, la hepatitis C puede causar problemas graves, como cirrosis y cáncer de hígado. La hepatitis C provoca cirrosis en el 10-30% (entre 10 y 30 de cada 100) de las personas que han estado infectadas durante más de 30 años. Las personas con hepatitis C tienen más probabilidades de padecer cirrosis si son hombres, si son alcohólicos o si también tienen hepatitis B o VIH. La cirrosis puede causar problemas graves por sí sola, pero también hace que las personas sean más propensas a contraer otras enfermedades graves. Por ejemplo, las personas que padecen cirrosis tienen veinte veces más probabilidades de contraer cáncer de hígado (alrededor del 1-3% contrae cáncer de hígado cada año). Las personas con hepatitis C que son alcohólicas tienen incluso más probabilidades -100 veces más- de contraer cáncer de hígado. Entre las personas en general, el 27% de todos los casos de cirrosis, y el 25% de todos los casos de cáncer de hígado, están causados por la hepatitis C.
La cirrosis hepática puede provocar muchos síntomas diferentes. Algunos de estos síntomas son la presión sanguínea elevada en las venas que viajan al hígado; una acumulación de líquido en el abdomen, llamada ascitis; la aparición de hematomas o hemorragias con facilidad; venas más grandes de lo normal, sobre todo en el estómago y el esófago; ictericia (coloración amarillenta de la piel); y daños cerebrales.
Efectos fuera del hígado
La hepatitis C también puede causar algunos problemas raros (problemas que no ocurren muy a menudo), que afectan a partes del cuerpo fuera del hígado. Un problema poco frecuente que puede causar la hepatitis C es el síndrome de Sjögren, un trastorno autoinmune (o un trastorno en el que el sistema de defensas del cuerpo se ataca a sí mismo). La hepatitis C también puede causar un número de plaquetas en la sangre inferior al normal (la parte de la sangre que hace que la sangre coagule; sin suficientes plaquetas, una persona puede tener problemas de hemorragia, o puede empezar a sangrar y ser incapaz de parar. Otros problemas poco frecuentes que puede causar la hepatitis C son la enfermedad crónica (de larga duración) de la piel; el linfoma no Hodgkin (un tipo de cáncer); y la diabetes (en la que el cuerpo de una persona no produce ni utiliza suficiente insulina, una importante hormona que controla el nivel de azúcar en la sangre).
Causa
La hepatitis C está causada por el virus de la hepatitis C (VHC). En el sistema científico que nombra y organiza los virus, el virus de la hepatitis C forma parte del género hepacivirus de la familia Flaviviridae. Existen siete tipos principales de VHC, denominados "genotipos". En Estados Unidos, el primer genotipo del VHC causa el 70% de todos los casos de hepatitis C (o 7 de cada 10); el segundo genotipo causa el 20% (o 2 de cada 10); y cada uno de los demás genotipos causa el 1% (o 1 de cada 100 casos). El primer genotipo es también el más común en Sudamérica y Europa.
Transmisión
En el mundo desarrollado, la forma más común en que las personas contraen la Hepatitis C es a través del uso de drogas intravenosas (al inyectarse drogas en una vena, utilizando una aguja que ya fue utilizada por una persona que tiene Hepatitis C). En el mundo en desarrollo, la mayoría de las personas contraen la hepatitis C a través de transfusiones de sangre (al recibir sangre que fue extraída de una persona con hepatitis C) o al recibir atención médica con herramientas que no se limpiaron lo suficiente después de haber sido utilizadas en una persona con hepatitis C. En el 20% de todos los casos de hepatitis C (o en 1 de cada 5 casos), no se sabe qué causó la infección, pero se cree que muchos de estos casos fueron causados por el uso de drogas intravenosas.
Uso de drogas intravenosas
En muchas partes del mundo, el consumo de drogas por vía intravenosa (inyectarse drogas en una vena con una aguja) es un factor de riesgo importante para la hepatitis C (lo que significa que hace que las personas tengan más probabilidades de contraer la enfermedad). Un estudio que analizó 77 países demostró que en 25 de ellos (incluido Estados Unidos), entre el 60% y el 80% (o entre 6 y 8 de cada 10) de todos los consumidores de drogas intravenosas tenían hepatitis C. y China. En doce de los países del estudio, más del 80% de todos los consumidores de drogas por vía intravenosa tenían hepatitis C. En todo el mundo, se cree que hasta diez millones de consumidores de drogas por vía intravenosa tienen hepatitis C; los totales más altos se dan en China (1,6 millones), Estados Unidos (1,5 millones) y Rusia (1,3 millones). Los estudios también han demostrado que en los lugares donde hay un elevado número de consumidores de drogas intravenosas, la gente tiene más probabilidades de tener hepatitis C. Por ejemplo, los presos de Estados Unidos tienen entre diez y veinte veces más probabilidades que la población general (la gente en general) de tener hepatitis C. Se cree que esto se debe a que los presos son más propensos a hacer cosas que les ponen en alto riesgo de contraer la hepatitis C, como consumir drogas intravenosas y hacerse tatuajes con herramientas que no se han limpiado adecuadamente.
Exposición sanitaria
Las personas corren el riesgo de contraer la hepatitis C si reciben transfusiones de sangre (en las que una persona recibe sangre de otra), productos sanguíneos (que contienen sangre o partes de sangre) o trasplantes de órganos (en los que una persona que necesita un nuevo órgano recibe un órgano de otra persona), si estos elementos no han sido examinados (o analizados) para detectar el virus de la hepatitis C. En Estados Unidos, existe el cribado universal -lo que significa que toda la sangre y los órganos se analizan antes de ser entregados a otra persona- desde 1992. Antes de eso, aproximadamente una de cada 200 unidades de sangre era portadora del virus de la hepatitis C; desde 1992, sólo una de cada 10.000 a 10.000.000 unidades de sangre es portadora del virus. La razón por la que sigue existiendo un riesgo bajo, en lugar de ningún riesgo, es que la sangre de una persona no da positivo al virus de la hepatitis C hasta unos 11-70 días después de contraer la enfermedad. Así que, de vez en cuando, las pruebas de cribado pueden no detectar la infección de una persona si ésta contrajo la hepatitis C menos de 11-70 días antes de donar sangre. Aunque el cribado de la hepatitis C funciona muy bien, algunos países siguen sin examinar las donaciones de sangre y de órganos para detectar la enfermedad debido a su coste.
A veces, un trabajador sanitario se clava accidentalmente con una aguja que se utilizó en una persona con hepatitis C. Si esto ocurre, el trabajador sanitario tiene una pequeña posibilidad -alrededor del 1,8%- de infectarse. El trabajador tiene más probabilidades de infectarse si la aguja con la que se pinchó era hueca, o si la aguja se clavó profundamente en su piel También es posible que el virus de la hepatitis C se propague si la mucosidad de una persona infectada entra en contacto con la sangre de otra persona; sin embargo, el riesgo de que esto ocurra es bajo. El virus no puede propagarse si la mucosidad de una persona infectada toca la piel intacta de otra persona (piel entera y no dañada, sin heridas).
La hepatitis C también puede transmitirse (o propagarse) a través del equipo hospitalario que no se ha limpiado lo suficiente después de ser utilizado en una persona infectada. La hepatitis C puede propagarse a través de agujas, jeringas y viales (o recipientes) de medicamentos que se reutilizan; a través de las bolsas de infusión (que se utilizan para bombear medicamentos en el cuerpo de una persona) y a través de equipos quirúrgicos que no están esterilizados (o limpios y libres de gérmenes). En Egipto, que tiene la tasa de infección más alta del mundo, las instalaciones médicas y dentales con normas de atención y limpieza deficientes son la razón más común por la que se propaga la hepatitis C.
Relaciones sexuales
Los científicos no saben si la hepatitis C puede transmitirse (o contagiarse) a través de las relaciones sexuales. La hepatitis C es más probable en personas que tienen una actividad sexual de alto riesgo (acciones sexuales que les hacen mucho más propensos a contraer la hepatitis C). Sin embargo, no se sabe si esto se debe al comportamiento sexual de estas personas o a que estas personas también consumían drogas intravenosas. No parece haber ningún riesgo de que la hepatitis C pueda contagiarse a través del contacto sexual entre una pareja heterosexual (un hombre y una mujer; lo que comúnmente se denomina una pareja "heterosexual") si ninguna de las dos personas mantiene relaciones sexuales con nadie más. Sí parece existir el riesgo de que la hepatitis C se propague si una persona ya tiene una infección de transmisión sexual, como el VIH o una úlcera genital; o si dos personas mantienen relaciones sexuales de forma que se produzcan heridas en el revestimiento del canal anal (como la penetración anal, es decir, que una persona introduzca su pene en el ano de otra). El gobierno de los Estados Unidos afirma que la mayoría de las personas necesitan utilizar preservativos para protegerse del contagio de la hepatitis C sólo si tienen más de una pareja sexual.
Perforaciones corporales
Las personas que se hacen tatuajes tienen entre dos y tres veces más probabilidades de contraer la hepatitis C. Esto puede deberse a que las herramientas no están esterilizadas (no están limpias o libres de gérmenes) o a que los tintes utilizados para los tatuajes están contaminados (el virus de la hepatitis C se ha introducido en ellos).
Los tatuajes o las perforaciones corporales que se hicieron antes de mediados de los años 80 o por personas que no son profesionales (no expertos) son especialmente propensos a propagar la hepatitis C, ya que es más probable que hayan utilizado herramientas que no estaban esterilizadas. Los tatuajes más grandes también parecen exponer a la persona a un mayor riesgo de contraer la hepatitis C. El riesgo de contraer la hepatitis C es muy alto en las prisiones; en Estados Unidos, casi la mitad de los reclusos comparten herramientas para tatuar que no están esterilizadas. Sin embargo, si un tatuaje se realiza en un lugar con licencia (que tiene que seguir las normas sobre la limpieza de las herramientas y la prevención de la propagación de enfermedades), casi no hay riesgo de contraer la hepatitis C por el tatuaje.
Contacto con la sangre
Dado que la hepatitis C se transmite por contacto de sangre a sangre, los utensilios de cuidado personal que entran en contacto con la sangre -como las maquinillas de afeitar, los cepillos de dientes y los equipos de manicura o pedicura o cualquier otro tipo de contacto de sangre a sangre- pueden transmitir la enfermedad si se comparten. Para evitar el contagio de la hepatitis C, las personas deben tener cuidado con los cortes, las llagas o cualquier otra cosa que provoque una hemorragia. La hepatitis C no se transmite por contacto casual, como abrazos, besos o compartir utensilios de comida o de cocina.
Transmisión de la madre al niño
Aunque esto no ocurre muy a menudo, una mujer embarazada que tenga hepatitis C puede transmitir la enfermedad a su bebé cuando nazca, o a su feto mientras está embarazada. Esto ocurre en menos del 10% de todos los embarazos (menos de 1 de cada 10 embarazos). Si una mujer embarazada tiene hepatitis C, no se puede hacer nada para que sea menos probable que transmita la enfermedad a su bebé. Si la mujer está de parto (el proceso de dar a luz a su bebé) durante mucho tiempo, hay más posibilidades de que el bebé se infecte durante el parto. La lactancia materna no parece propagar la enfermedad. Sin embargo, los médicos dicen que una madre infectada no debe dar el pecho si sus pezones están agrietados y sangran, o si su carga viral (la cantidad del virus de la hepatitis C en su sangre) es elevada.
_-_en.svg.png)
Infección por hepatitis C en Estados Unidos por fuente
Diagnóstico
Existen algunas pruebas diferentes que pueden diagnosticar la hepatitis C (o decir con seguridad que una persona tiene la enfermedad). Estas pruebas se denominan pruebas de anticuerpos del VHC, ELISA, Western blot y pruebas cuantitativas de ARN del VHC. Una técnica denominada reacción en cadena de la polimerasa (PCR) puede demostrar que una persona tiene ARN del virus de la hepatitis C (parte del esquema genético del virus) una o dos semanas después de que la persona se infecte. Las pruebas que buscan anticuerpos contra la hepatitis C (que el organismo fabrica para combatir la enfermedad) no pueden realizarse tan rápidamente después de la infección, porque los anticuerpos pueden tardar mucho más en formarse y aparecer.
Una persona tiene hepatitis C crónica si ha estado infectada por el virus de la hepatitis C durante más de seis meses. Dado que las personas con Hepatitis C crónica a menudo no presentan síntomas durante décadas, los médicos suelen diagnosticarla mediante pruebas de la función hepática (que comprueban el funcionamiento del hígado) o realizando exámenes de rutina (periódicos) a personas de alto riesgo. Las pruebas no pueden indicar si la infección es aguda o crónica.
Análisis de sangre
Las pruebas de la hepatitis C suelen comenzar con análisis de sangre que buscan anticuerpos contra el virus de la hepatitis C, mediante una técnica denominada inmunoensayo enzimático. Si esta prueba es positiva (mostrando que el cuerpo está produciendo anticuerpos para combatir el virus de la hepatitis C), la persona se someterá a una segunda prueba para asegurarse de que los resultados son correctos y para ver la gravedad de la infección. Los resultados se confirman mediante una técnica llamada ensayo de inmunoblot recombinante, y una reacción en cadena de la polimerasa del ARN del VHC muestra la gravedad de la infección. Si el inmunoblot es positivo, pero no hay ARN del virus de la hepatitis C, esto indica que la persona tuvo una infección, pero que se resolvió con el tratamiento o por sí sola. Si el inmunoblot es negativo, esto muestra que el inmunoensayo (la primera prueba) estaba equivocado, y la persona no tiene Hepatitis C. Se necesitan de seis a ocho semanas después de que una persona se infecte antes de que el inmunoensayo dé un resultado positivo.
Durante la primera parte de la infección por hepatitis C, las enzimas hepáticas de una persona pueden cambiar; por término medio, empiezan a aumentar siete semanas después de la infección. Las enzimas hepáticas de una persona no suelen afectar a la gravedad de su infección.
Biopsia
Una prueba llamada biopsia de hígado puede mostrar si el hígado de una persona ha sido dañado, o cuán dañado está, por la hepatitis C. Sin embargo, el procedimiento conlleva algunos riesgos. En una biopsia, el médico extrae un pequeño trozo del hígado del paciente para poder analizarlo. Hay tres cambios importantes en el hígado que suele mostrar una biopsia. Uno es que los linfocitos (un tipo de glóbulo blanco) aparecen en el tejido hepático. Otra es que aparecen folículos linfoides (pequeñas masas o hinchazones) en la tríada portal, una parte del hígado. La tercera son los cambios en los conductos biliares (éstos transportan la bilis, que se fabrica en el hígado y es necesaria para ayudar a la persona a digerir sus alimentos, a otras partes del cuerpo). Existen muchos análisis de sangre que tratan de medir el grado de daño del hígado del paciente, para evitar la necesidad de una biopsia y sus riesgos.
Proyección
Tan sólo entre el 5 y el 50% de las personas infectadas en Estados Unidos y Canadá (es decir, entre 5 y 50 de cada 100) saben que tienen hepatitis C. Los médicos sugieren que las personas con alto riesgo de contraer la enfermedad, incluidas las que tienen tatuajes, se hagan la prueba. También se sugiere el cribado para las personas con enzimas hepáticas elevadas (altas), ya que a menudo es el único signo de que una persona tiene hepatitis crónica. El cribado rutinario (hacer pruebas a todo el mundo) no se recomienda en los Estados Unidos.
Prevención
A partir de 2012, no hay ninguna vacuna que funcione para prevenir la hepatitis C. Los investigadores están trabajando en vacunas, y algunos están haciendo progresos. La propagación de la Hepatitis C puede prevenirse mediante una combinación de estrategias, como los programas de intercambio de agujas (donde los usuarios de drogas por vía intravenosa pueden conseguir agujas limpias que no propaguen el virus) y el tratamiento del abuso de drogas. Si estas estrategias se utilizan conjuntamente, el riesgo de que los consumidores de drogas por vía intravenosa contraigan la hepatitis C disminuye aproximadamente en un 75%. A nivel nacional -dentro de cada país- el cribado de los donantes de sangre es importante para prevenir la propagación de la hepatitis C. También lo es el uso de precauciones universales en los centros sanitarios. (Esto significa que el personal sanitario trata a todos los pacientes como si tuvieran hepatitis C, y que siempre usan guantes, limpian su equipo adecuadamente y mantienen las cosas estériles para que no se puedan propagar las enfermedades). En los países que no disponen de suficientes jeringuillas estériles para utilizar una aguja nueva para cada paciente, el personal sanitario debe administrar los medicamentos por vía oral (por la boca) en lugar de por inyección (utilizando una aguja) para no tener que reutilizar las agujas.
Tratamiento
El virus de la hepatitis C provoca una infección crónica en el 50-80% de las personas infectadas (o entre 5 y 8 de cada 10). Alrededor del 40-80% de estos casos (o de 4 a 8 de cada 10) desaparecen con el tratamiento. Aunque esto casi nunca ocurre, la hepatitis C crónica puede a veces desaparecer por sí sola, sin tratamiento. Los médicos sugieren que las personas con hepatitis C crónica eviten beber alcohol y tomar medicamentos que puedan ser tóxicos (o venenosos) para el hígado. También sugieren que las personas con infecciones crónicas se vacunen contra la hepatitis A y la hepatitis B. Las personas con cirrosis también deberían someterse a pruebas de ultrasonido para detectar el cáncer de hígado.
Medicamentos
Si una persona presenta anomalías hepáticas (cambios en el hígado que no son normales) debido a la infección por el virus de la hepatitis C, debe recibir tratamiento. El primer tratamiento que se utiliza es un fármaco llamado interferón pegilado que se administra junto con el fármaco antiviral (que mata el virus) ribavirina. Estos medicamentos se administran durante 24 o 48 semanas, dependiendo del tipo de virus de la hepatitis C que tenga la persona. Alrededor del 50-60% de las personas que reciben el tratamiento mejoran. En el caso de las personas con el genotipo 1 del virus de la hepatitis C, el tratamiento puede funcionar aún mejor si se administra otro medicamento, ya sea boceprevir o telaprevir, junto con la ribavirina y el peginterferón alfa. Los efectos secundarios del tratamiento son comunes; la mitad de las personas tratadas tienen síntomas parecidos a los de la gripe y un tercio tiene problemas emocionales. El tratamiento funciona mejor si se administra durante los primeros seis meses que después de que la hepatitis C se vuelva crónica. Si una persona contrae una nueva infección y ésta no ha desaparecido después de ocho a doce semanas, los médicos suelen sugerir la administración de interferón pegilado durante otras 24 semanas. En el caso de las personas con talasemia (un trastorno de la sangre), la ribavirina parece ser un tratamiento útil, pero hace más probable que los pacientes necesiten transfusiones de sangre (en las que hay que darles sangre de otra persona). Algunos partidarios de la medicina alternativa dicen que las terapias alternativas como el cardo mariano, el ginseng y la plata coloidal pueden ser útiles para la hepatitis C. Sin embargo, no hay pruebas de que ninguna terapia alternativa tenga ningún efecto sobre el virus de la hepatitis C.
Resultado probable
Las personas responden de forma diferente al tratamiento, dependiendo del genotipo del virus de la hepatitis C que tengan. Aproximadamente el 40-50% de las personas con genotipo 1 tienen una respuesta buena y estable con 8-48 semanas de tratamiento. En las personas con genotipos 2 y 3, alrededor del 70-80% tienen una respuesta buena y estable con 24 semanas de tratamiento. Alrededor del 65% de las personas con el genotipo 4 tienen una respuesta buena y estable con 48 semanas de tratamiento. No hay muchas pruebas sobre lo bien que funciona el tratamiento para las personas con la enfermedad del genotipo 6 es actualmente escasa. Las pruebas que existen analizan los resultados tras 48 semanas de tratamiento con las mismas dosis de medicación que las personas con genotipo 1.
Epidemiología
Entre 130 y 170 millones de personas, es decir, alrededor del 3% de toda la población mundial, viven con hepatitis C crónica. Entre 3 y 4 millones de personas se infectan al año. Más de 350.000 personas mueren cada año por enfermedades causadas por la hepatitis C. El número de personas que contraen la hepatitis C ha aumentado mucho en el siglo XX por diferentes razones. Hay más personas que utilizan drogas intravenosas. Además, cada vez más personas reciben atención médica con equipos médicos que no son estériles, y es más común que los medicamentos se administren por vía intravenosa.
En Estados Unidos, alrededor del 2% de las personas tienen hepatitis C, con entre 35.000 y 185.000 nuevos casos al año. Las tasas han disminuido en Occidente desde la década de 1990 debido a la mejora del cribado de la sangre antes de la transfusión. Las muertes anuales por VHC en Estados Unidos oscilan entre 8.000 y 10.000. Se espera que esta tasa de mortalidad aumente a medida que las personas infectadas por transfusión antes de la prueba del VHC enfermen y mueran.
Las tasas de infección son más altas en algunos países de África y Asia. Entre los países con tasas de infección muy elevadas se encuentran Egipto (22%), Pakistán (4,8%) y China (3,2%). La elevada tasa de Egipto está vinculada a una campaña de tratamiento masivo de la esquistosomiasis, ahora suspendida, en la que se utilizaban jeringuillas de cristal mal esterilizadas.
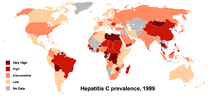
Prevalencia de la hepatitis C en el mundo en 1999
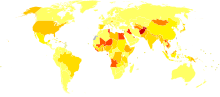
Años de vida ajustados por discapacidad para la hepatitis C en 2004 por cada 100.000 habitantes sin datos <10 10-15 15-20 20-25 25-30 30-35 35-40 40-45 45-50 50-75 75-100 >100
Historia
A mediados de los años 70, Harvey J. Alter, jefe de la Sección de Enfermedades Infecciosas del Departamento de Medicina Transfusional de los Institutos Nacionales de Salud, y su equipo de investigación demostraron que la mayoría de los casos de hepatitis post-transfusión de sangre no se debían a los virus de la hepatitis A o B. A pesar de este descubrimiento, los esfuerzos internacionales de investigación para identificar el virus fracasaron durante la década siguiente. En 1987, Michael Houghton, Qui-Lim Choo y George Kuo de Chiron Corporation, en colaboración con el Dr. D.W. Bradley de los Centros de Control y Prevención de Enfermedades, utilizaron un nuevo enfoque de clonación molecular para identificar el organismo desconocido y desarrollar una prueba de diagnóstico. En 1988, Alter confirmó el virus al verificar su presencia en un panel de muestras de hepatitis no A ni B. En abril de 1989, el descubrimiento del VHC se publicó en dos artículos en la revista Science. El descubrimiento dio lugar a importantes mejoras en el diagnóstico y a una mejora del tratamiento antiviral. En el año 2000, los doctores Alter y Houghton fueron galardonados con el Premio Lasker a la Investigación Médica Clínica por "el trabajo pionero que condujo al descubrimiento del virus causante de la hepatitis C y al desarrollo de métodos de cribado que redujeron el riesgo de hepatitis asociada a las transfusiones de sangre en EE.UU. del 30% en 1970 a prácticamente cero en el año 2000".
Chiron solicitó varias patentes sobre el virus y su diagnóstico. Una solicitud de patente competidora de los CDC fue retirada en 1990 después de que Chiron pagara 1,9 millones de dólares a los CDC y 337.500 dólares a Bradley. En 1994, Bradley demandó a Chiron, tratando de invalidar la patente, de que se le incluyera como coinventor y de que recibiera una indemnización por daños y perjuicios y los ingresos por regalías. Retiró la demanda en 1998 tras perder ante un tribunal de apelación.
Sociedad y cultura
La Alianza Mundial contra la Hepatitis coordina el Día Mundial de la Hepatitis, que se celebra cada año el 28 de julio. Los costes económicos de la hepatitis C son importantes tanto para el individuo como para la sociedad. En Estados Unidos, el coste medio de la enfermedad a lo largo de la vida se estimó en 33.407 dólares en 2003, y el coste de un trasplante de hígado era de aproximadamente 200.000 dólares en 2011. En Canadá, el coste de un curso de tratamiento antiviral llegó a ser de 30.000 CAD en 2003, mientras que en Estados Unidos los costes se sitúan entre 9.200 y 17.600 en 1998. En muchas zonas del mundo la gente no puede permitirse el tratamiento con antivirales porque carecen de cobertura de seguro o el seguro que tienen no paga los antivirales.
Investigación
A partir de 2011, se están desarrollando unos cien medicamentos para la hepatitis C. Estos medicamentos incluyen vacunas para tratar la hepatitis, inmunomoduladores e inhibidores de la ciclofilina. Estos tratamientos potencialmente nuevos han surgido gracias a un mejor conocimiento del virus de la hepatitis C.
Preguntas y respuestas
P: ¿Qué es la hepatitis C?
R: La hepatitis C es una infección que afecta principalmente al hígado. Está causada por el virus de la hepatitis C (VHC).
P: ¿Hay síntomas de la hepatitis C?
R: A menudo, una persona con hepatitis C no presenta ningún síntoma. Sin embargo, la infección crónica puede dejar cicatrices en el hígado y causar cirrosis, insuficiencia hepática o cáncer de hígado. También puede producirse una inflamación de las venas del esófago y del estómago.
P: ¿Cómo se contagia la hepatitis C?
R: Las formas más comunes de hacerlo son el uso de drogas intravenosas, el equipo médico no estéril y las transfusiones de sangre.
P: ¿Cuántas personas en el mundo tienen hepatitis C?
R: Alrededor de 130-170 millones de personas tienen hepatitis C en todo el mundo.
P: ¿Cuándo empezaron los científicos a estudiar el virus?
R: Los científicos comenzaron a estudiar el virus en la década de 1970 y demostraron su existencia en 1989.
P: ¿Qué medicamentos se utilizan para tratarla?
R: Los medicamentos que se utilizan normalmente para tratarla se llaman peginterferón y ribavirina. Entre el 50 y el 80% de las personas que reciben tratamiento se curan.
P: ¿Existe una vacuna para prevenirla? R: No, no hay ninguna vacuna que sirva para evitar que las personas contraigan la hepatitis C.
Buscar dentro de la enciclopedia